Umăr
- Luxatia umaruluiCe este o luxatie a umarului ? Articulatia umarului este ca o bila asezata pe… Citește mai mult: Luxatia umarului
- Artroza de umărUmărul alcătuit din trei oase: osul brațului (humerus), omoplatul (scapula) și clavicula.Extremitatea proximala a humerusului… Citește mai mult: Artroza de umăr
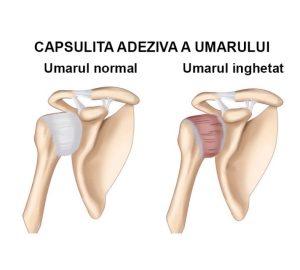
- Frozen ShoulderCe este frozen shoulder (umarul blocat)? Reprezinta o afectiune a umarului, caracterizata prin durere si… Citește mai mult: Frozen Shoulder
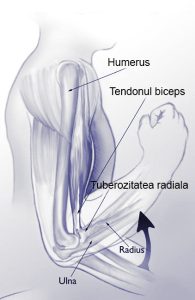
- Ruptura tendonului biceps proximalTendoanele ataseaza muschii la os. Tendonul biceps ataseaza muschiul biceps la umar si cot. In… Citește mai mult: Ruptura tendonului biceps proximal
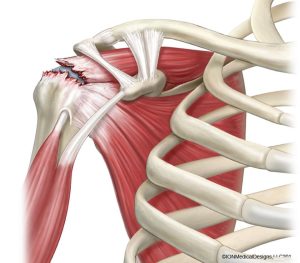
- Leziunile coafei rotatoriiCoafa rotatorie reprezinta un grup muschi si tendoane, care inconjoara articulatia umarului si mentin capul… Citește mai mult: Leziunile coafei rotatorii
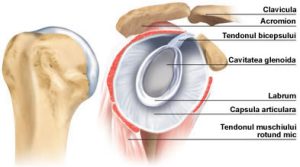
- Instabilitate umar bankartLeziunea Bankart reprezinta afectarea unei parti din articulatia umarului numita labrum. Articulatia umarului este reprezentata de… Citește mai mult: Instabilitate umar bankart
- Excizia capetelor osoaseCE ESTE ARTROPLASTIA? Durerile articulare pot scadea calitatea vietii multor pacienti. Articulatiile sunt supuse uzurii,… Citește mai mult: Excizia capetelor osoase
- Leziunile articulatiei acromioclaviculareDEFINITIE Reprezinta leziunea articulatiei acromioclaviculare, cu afectarea ligamentelor acromioclaviculare si cu/ fara afectarea ligamentului coracoclavicular.… Citește mai mult: Leziunile articulatiei acromioclaviculare
- Sindromul de impingement al umaruluiSindromul de impingement al umarului / Tendinita rotatorilor Una dintre cele mai frecvente dureri este… Citește mai mult: Sindromul de impingement al umarului
Cot
- Fractura de paletă humeralăO fractură de paletă humerală este o ruptură la nivelul capătului inferior al osului brațului… Citește mai mult: Fractura de paletă humerală
- Artroza cotuluiArtroza cotului apare atunci când suprafața cartilajului este lezată sau deteriorată. Acest lucru se poate… Citește mai mult: Artroza cotului
- Ruptura tendonului biceps distalMuschiul biceps este localizat in partea anterioara a bratului. Este atasat la umar si cot… Citește mai mult: Ruptura tendonului biceps distal
- Instabilitatile cotuluiInstabilitatile de cot reprezinta slabiciunea articulatiei cotului, in care articulatia poate prezenta miscari anormale, insotite… Citește mai mult: Instabilitatile cotului
- Epicondilita medialaCE ESTE EPICONDILITA MEDIALA? Epicondilita mediala este o afectiune cauzata de inflamatia tendoanelor flexoare, la… Citește mai mult: Epicondilita mediala
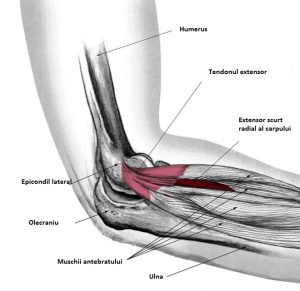
- Epicondilita lateralaCE ESTE EPICONDILITA LATERALA/TENNIS ELBOW? Epicondilita laterala este o conditie dureroasa a cotului, cauzata de… Citește mai mult: Epicondilita laterala
Pumn și mână
- Trigger finger – deget in resortCe este Trigger Finger (deget in resort)? Trigger Finger (deget in resort) este o afectiune… Citește mai mult: Trigger finger – deget in resort
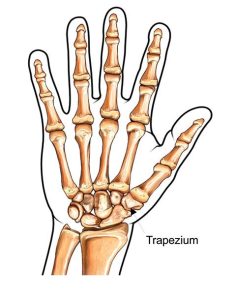
- TrapeziectomiiArtroza articulatiei bazei policelui este foarte comuna si apare intre metacarpianul I si osul trapez,… Citește mai mult: Trapeziectomii
- Tenosinovita DeQuervainTenosinovita De Quervain este o afectiune dureroasa, care implica tendoanele degetului mare la incheietura mainii. … Citește mai mult: Tenosinovita DeQuervain
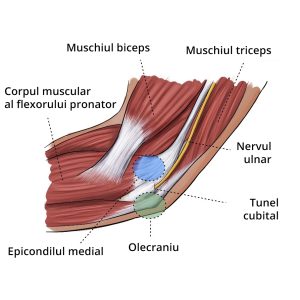
- Sindrom de tunel cubitalReprezinta o conditie medicala prin care nervul ulnar este comprimat sau iritat. Nervul ulnar reprezinta… Citește mai mult: Sindrom de tunel cubital
- Sindromul DupuytrenBoala Dupuytren este o afectiune care afecteaza fascia palmara – tesut fibros care se afla… Citește mai mult: Sindromul Dupuytren
- Sindromul de tunel carpianSindromul de tunel carpian se manifesta clinic prin senzatii de amorteala si durere la nivelul… Citește mai mult: Sindromul de tunel carpian
Genunchi
- Leziunile de meniscGenunchiul este cea mai mare articulatie a corpului. Prin pozitia sa, prin rolul sau in… Citește mai mult: Leziunile de menisc
- Refacerea cartilajului articularCartilajul articular este un tesut alb linear, care se gaseste la nivelul capetelor osoase ce… Citește mai mult: Refacerea cartilajului articular
- Osteotomiile de genunchiEste procedura chirurgicala recomandata atunci cand artroza afecteaza un singur compartiment al genunchiului. Osteotomia se… Citește mai mult: Osteotomiile de genunchi
- Condromalacia rotulianaCartilajul de pe suprafata articulara a rotulei este ca un amortizor natural. Suprasolicitarea, uzura sau… Citește mai mult: Condromalacia rotuliana
- Leziuni ale ligamentelor incrucisate anterioare (LIA)Anatomie Structura genunchiului: Oase si cartilajeArticulatia genunchiului este formata din 3 oase – femurul (osul… Citește mai mult: Leziuni ale ligamentelor incrucisate anterioare (LIA)
- Accidentarile in gimnastica1. Care sunt cele mai frecvente accidentari in gimnastica? leziune labrala superioara si anteroposterioara la… Citește mai mult: Accidentarile in gimnastica
Gleznă și picior
- MetatarsalgiaCe este metatarsalgia? Este o afectiune in care pernuta de la nivelul piciorului devine inflamata… Citește mai mult: Metatarsalgia
- Tendinita achileanaCe este tendonul achilean? Tendonul achilean reprezinta cel mai puternic tendon al corpului uman ce… Citește mai mult: Tendinita achileana